ผศ.นพ.บวรศม ลีระพันธ์
ดร.สมชัย จิตสุชน
เนื่องจากสถานการณ์การระบาดของโรคโควิด-19 ในประเทศไทยในปัจจุบันกลายเป็นการระบาดของสายพันธุ์แอลฟาและเดลตาที่แพร่กระจายเชื้อได้เร็วกว่าเดิม และทำให้วัคซีนที่เรายังมีอยู่อย่างจำกัดอาจจะได้ผลในการป้องกันการติดเชื้อลดลง เราเริ่มมีความต้องการเตียงผู้ป่วยวิกฤต (ICU) เพิ่มขึ้นในเขตกรุงเทพฯ และปริมณฑลไม่น้อยกว่า 30 เตียงต่อวัน แม้จะทำการระดมทรัพยากรเพิ่มเตียงเพิ่มคนอย่างไรก็อาจจะไม่เพียงพอในที่สุด จนอาจจะทำให้อัตราป่วยตายของผู้ติดเชื้อโรคโควิดสูงมากขึ้น และเริ่มมีผลกระทบต่อผู้ป่วยกลุ่มอื่น ๆ
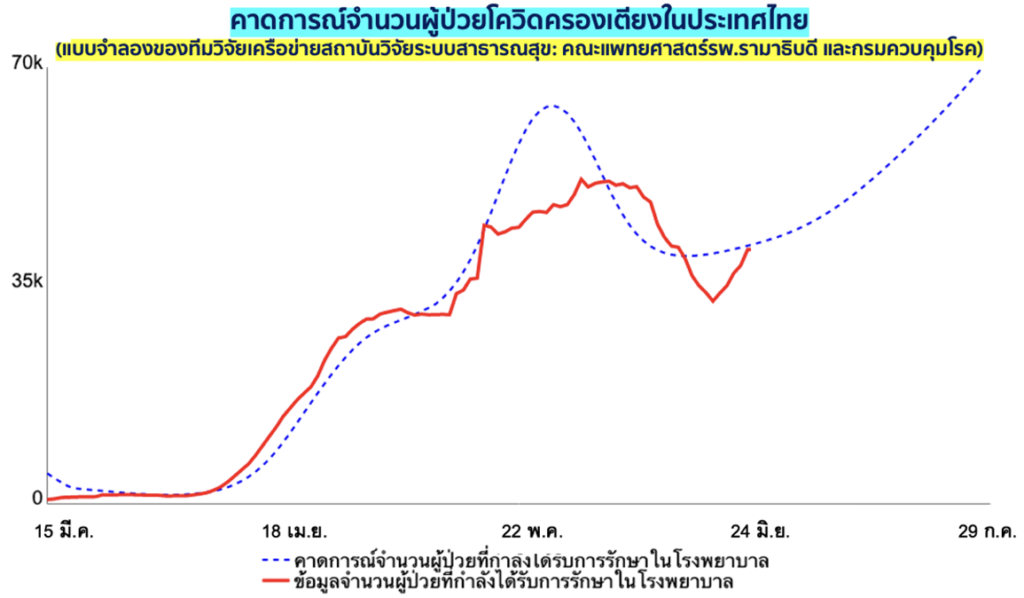
.
ปัญหาที่สำคัญที่สุดคือ เราอาจจะยังมีจำนวนผู้ติดเชื้อและแพร่เชื้อได้ตกค้างอยู่ในชุมชนมากเกินไป ส่วนหนึ่งอาจเป็นเพราะสายพันธุ์แอลฟาและเดลตาแพร่เชื้อได้อย่างรวดเร็วจนเราตามตรวจกลุ่มเสี่ยงในคลัสเตอร์ที่ทำการเฝ้าระวังได้ไม่ทัน แต่อีกส่วนหนึ่งน่าจะเป็นเพราะผู้ติดเชื้อสายพันธุ์ใหม่จำนวนมากไม่มีอาการ (ไม่มีใครทราบสัดส่วนที่แน่นอนของผู้ติดเชื้อไม่มีอาการ แต่อาจมากกว่าที่คาดการณ์ไว้เดิมเพียง 50-65% ของผู้ติดเชื้อทั้งหมดตามความรู้ที่ได้จากการระบาดระลอกแรกในจีน) ทำให้ผู้ติดเชื้อจำนวนมากที่อยู่นอกคลัสเตอร์การระบาดยังไม่รู้ตัวว่าติดเชื้อ ยังไม่ได้รับการตรวจ ยังไม่อยู่ในระบบตามรอยโรค ทำให้ยังสามารถแพร่เชื้อต่อไปเรื่อย ๆ โดยเฉพาะการแพร่เชื้อในครอบครัวหรือที่ทำงาน
แบบจำลองสถานการณ์ด้านระบาดวิทยาทั้งของทีมนักวิจัยไทยและทีมนักวิจัยต่างประเทศ เชื่อว่าเรายังมีผู้ป่วยตกค้างจำนวนมากในแต่ละวัน (ตามภาพถัดไป) แต่สมมติฐานโมเดลของเขามองโลกในแง่ร้ายกว่าโมเดลของเรา โดยทีมนักวิจัยจาก IHME คาดการณ์ว่าวันที่ 25 มิ.ย. วันเดียว ประเทศไทยของเรามีผู้ติดเชื้อใหม่ในประเทศทั้งที่มีอาการและไม่มีอาการรวมอย่างน้อย 14,000 ราย! (ดูเพิ่มเติมที่นี่)
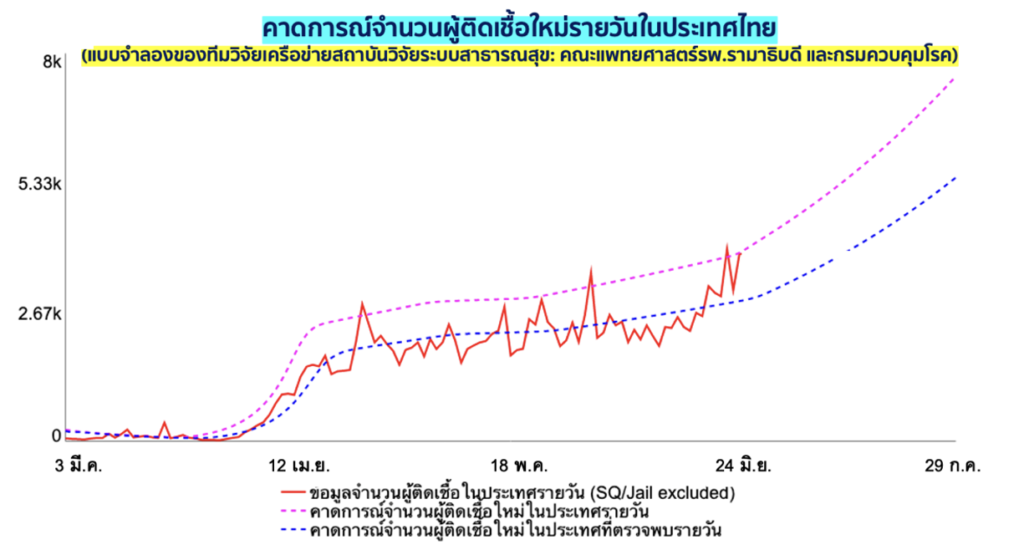
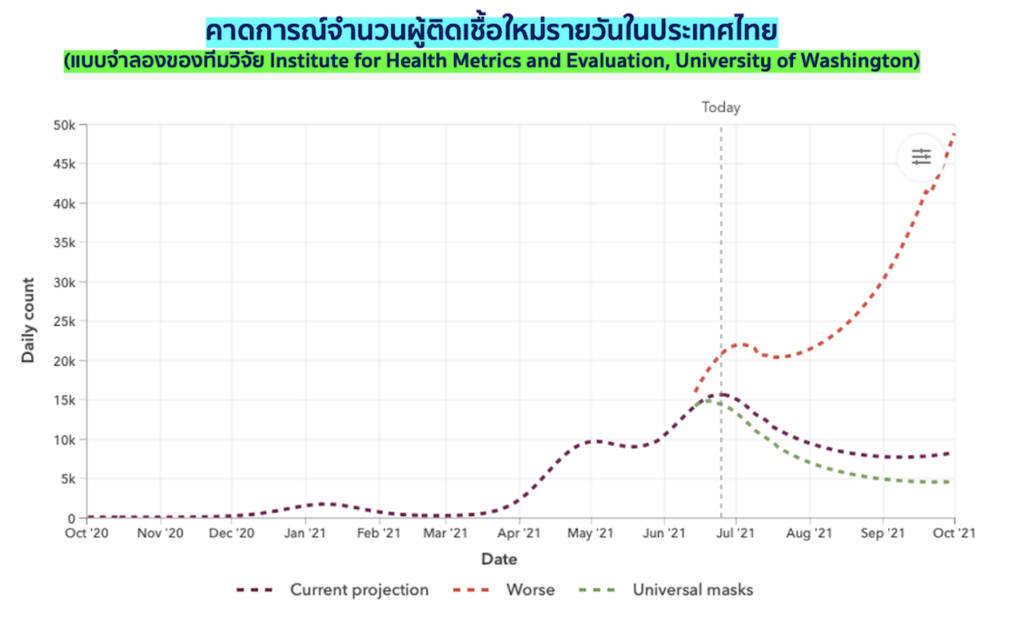
(ที่มาของ IHME Model: https://covid19.healthdata.org/thailand)
สิ่งที่เราน่าจะได้ทำเกือบเต็มที่แล้วก็คือ “การขยายขีดความสามารถของโรงพยาบาล” ซึ่งเป็นการแก้ปัญหาเชิงรับที่ปลายเหตุ แต่เรายังมีนโยบายและมาตรการเชิงรุกที่น่าจะพอทำเพิ่มเติมได้อีกอย่างน้อย 4 ด้าน เพื่อจัดการสถานการณ์การระบาดที่เริ่มควบคุมได้ยากลำบากมากขึ้น ได้แก่ การปรับนโยบายการตรวจโรค การปรับมาตรการกักแยกโรค การปรับนโยบายวัคซีนเฉพาะหน้า และการใช้นโยบายล็อคดาวน์อย่างมีประสิทธิภาพ
1) พิจารณาปรับนโยบายการตรวจโรค เพื่อเอื้อให้สามารถร่วมกันตรวจโรคแบบปูพรมให้ครอบคลุมประชาชนกว้างขวางมากกว่าเดิม โดยอาจจะต้องเพิ่มรูปแบบการตรวจด้วย
ตัวอย่างเช่น เราควรเพิ่มการตรวจน้ำลาย (pooled saliva RT-PCR test) ในกลุ่มพนักงานโรงงานหรือสถานที่ทำงานอื่น ๆ เพราะใช้ทรัพยากรที่หน่วยตรวจน้อยกว่าและตรวจซ้ำได้บ่อย ๆ จะได้นำขีดความสามารถของการตรวจเยื่อบุโพรงหลังจมูก (nasopharyngeal swab RT-PCR test) ที่เราใช้อยู่เดิมไปตรวจกลุ่มเสี่ยงอื่น ๆ
เราอาจเพิ่มการใช้ชุดตรวจโรคด้วยตนเองโดยประชาชน (self-administered test for Ag test) ซึ่งเดิมเราไม่แนะนำให้ใช้เพราะกังวลอาจมีปัญหาเรื่องความไว (sensitivity) คืออาจพบผลลบลวงในช่วงเริ่มติดเชื้อแต่ยังไม่แสดงอาการ หรืออาจปัญหาความจำเพาะ (specificity) คืออาจพบผลบวกลวงในช่วงหายจากการติดเชื้อแล้ว แต่เมื่อกำลังการตรวจเดิมไม่เพียงพอต่อการติดเชื้อที่เพิ่มขึ้นอย่างรวดเร็ว อย่างน้อยเราควรจะนำชุดตรวจด้วยตนเองมาใช้เฉพาะประชาชนบางกลุ่มที่มีความสามารถในการตรวจคัดกรองด้วยตนเอง สามารถตรวจซ้ำได้บ่อย ๆ เพื่อไม่ให้มีปัญหาเรื่องผลลบลวงตอนเริ่มติดเชื้อ โดยเฉพาะกลุ่มที่จำเป็นต้องตรวจซ้ำบ่อย ๆ เพราะยังไม่เคยติดเชื้อแต่มีความเสี่ยงจากการทำงานตลอดเวลา (อาจต้องตรวจซ้ำทุกสัปดาห์)
นอกจากนั้น หน่วยงานทั้งภาครัฐและเอกชนสามารถปรับใช้ชุดตรวจด้วยตนเองเพื่อคัดกรองคนก่อนเข้าที่ทำงานหรือตรวจคัดกรองเข้าร่วมกิจกรรมที่ต้องมีการรวมกลุ่มคนจำนวนมากได้ (screening test) ที่สำคัญที่สุดคือห้ามตรวจอย่างเดียว แต่ต้องเชื่อมโยงผลการตรวจเข้าสู่ระบบตามรอยโรคและระบบกักแยกโรคด้วย
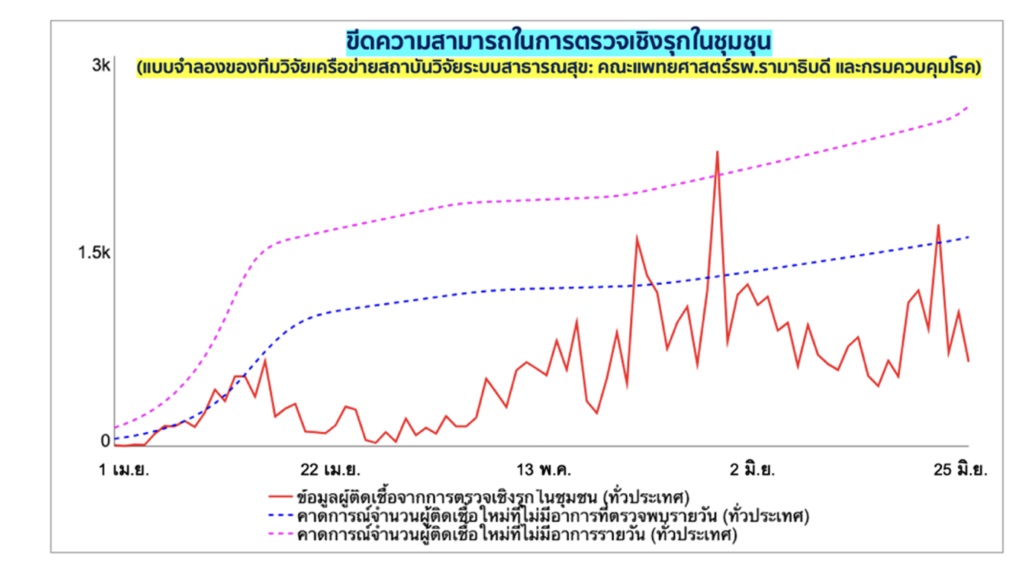
เมื่อเปรียบเทียบกับการคาดการณ์จำนวนผู้ติดเชื้อโควิด-19 ในประเทศไทยที่ไม่มีอาการ
2) พิจารณาปรับมาตรการกักแยกโรค เพื่อเก็บรักษาทรัพยากรโรงพยาบาลที่มีอยู่จำกัดมากในตอนนี้ไว้ให้ผู้ติดเชื้อที่จำเป็นต้องได้รับการรักษาอย่างทันท่วงที
เราควรปรับให้มีระบบการกักแยกโรคที่บ้าน (home isolation) เฉพาะสำหรับประชากรที่ผลตรวจเป็นบวกชัดเจนแต่เป็นกลุ่มที่น่าจะจัดการตัวเองได้เพียงพอที่จะทำการเว้นระยะห่างทางกายภาพในครัวเรือน จนทำให้มีโอกาสแพร่เชื้อในครัวเรือนและในชุมชนได้ไม่มาก เพื่อดึงเตียงโรงพยาบาลกลับไปให้ประชากรกลุ่มเสี่ยงที่อาจจะยังไม่มีทรัพยากรเพียงพอที่จะจัดการตัวเองได้และตอนนี้ยังเข้าไม่ถึงโรงพยาบาล
ถ้าหากประเมินว่าประชาชนที่ใช้ชุดตรวจด้วยตนเองเป็นกลุ่มมีความสามารถในการจัดการตัวเองไม่ให้แพร่เชื้อให้ชุมชนได้ด้วย ก็อาจพิจารณาทำ home isolation ด้วยตนเองได้ทันทีเมื่อตรวจพบผลบวก
แต่ระบบกักแยกโรคที่บ้านหรือ home isolation ต้องการทรัพยากรที่แตกต่างจากการกักตัวเฝ้าสังเกตอาการที่บ้านของกลุ่มเสี่ยงจากการสัมผัสโรคที่ยังไม่ได้ตรวจพบผลบวก (ซึ่งเราเรียกว่า home quarantine) เพราะการกักแยกผู้ติดเชื้อที่บ้าน จำเป็นต้องมีระบบ telemedicine ซึ่งบูรณาการระบบสื่อสารและการจัดการที่เกี่ยวข้องเพื่อดึงผู้กักโรคที่บ้านเข้าโรงพยาบาลให้ทันเวลาถ้าหากผู้ติดเชื้อมีอาการหนักขึ้น
3) พิจารณาปรับนโยบายวัคซีน “เฉพาะหน้า” เพราะวัคซีนที่เรามีอยู่มีจำนวนจำกัดและมาไม่ถึงตามแผนที่วางไว้เดิม เราจำเป็นต้องเร่งให้ความสำคัญต่อการฉีดวัคซีนในกลุ่มเสี่ยงด้านสุขภาพ (ผู้สูงอายุและผู้ป่วยโรคเรื้อรัง) เพื่อป้องกันการเสียชีวิตเป็นลำดับความสำคัญแรก
และเนื่องจากวัคซีนที่เรามีอยู่มีประสิทธิผลในการป้องกันการแพร่เชื้อได้ลดลงในการระบาดของสายพันธุ์ใหม่ และจำเป็นต้องรอเวลาในการสร้างภูมิคุ้มกันหลังฉีดครบ 2 เข็ม (ไม่สามารถฉีดเพียง 1 เข็มสำหรับป้องกันสายพันธุ์เดลตาได้ หรือกระทั่งบางวัคซีนแม้จะฉีดสองเข็มแล้วก็ยังอาจไม่สามารถป้องกันได้) เราจึงไม่ควรกระจายวัคซีนเป็นเบี้ยหัวแตกไปทั่วประเทศในสถานการณ์ล่าสุดนี้ เพราะอย่างไรก็ตามด้วยจำนวนและประสิทธิผลของวัคซีนที่มีอยู่ก็ไม่เพียงพอในการสร้างภูมิคุ้มกันหมู่ในระยะสั้นได้
อย่างน้อยที่สุด หากเรายังต้องการเร่งฉีดวัคซีนที่เหลืออยู่ให้พื้นที่ระบาดหนัก (เช่น กทม.และปริมณฑล) ในขณะเดียวกันเราก็จำเป็นต้องมีมาตรการอื่นเพื่อป้องกันประชากรกลุ่มเสี่ยงในพื้นที่อื่นที่ยังไม่ได้รับวัคซีนด้วย
4) พิจารณาการใช้นโยบายล็อคดาวน์ให้มีประสิทธิภาพสูงสุด เราอาจจำเป็นต้องมีการใช้นโยบายล็อคดาวน์ “ระยะสั้น” เฉพาะในพื้นที่ระบาดหนัก (เช่น กทม.และปริมณฑล) และทำเป็นครั้งคราว แต่ต้องปรับให้เป็นการล็อคดาวน์อย่างมีประสิทธิภาพอย่างแท้จริง ไม่ให้เหลือโอกาสที่ทำไม่ได้จริงตามแผนที่วางไว้ ทั้งการบังคับใช้กฎหมายอย่างเข้มงวด และการสร้างแรงจูงใจเพื่อให้ประชาชนทุกกลุ่มสามารถทำตามมาตรการล็อคดาวน์ในระยะเวลาที่กำหนด โดยไม่ทิ้งใครให้ต้องเผชิญปัญหาในการดำรงชีวิตแต่เพียงลำพัง
ตัวอย่างเช่น กำหนดแรงจูงใจทางการเงินเพื่อให้ชดเชยแก่ประชากรกลุ่มเสี่ยงที่ต้องขาดรายได้จากการล็อคดาวน์ และสามารถปฏิบัติตามมาตรการล็อคดาวน์ได้ (ดูรายละเอียดข้อเสนอเดิมในเรื่องนี้ได้ที่นี่)
ท้ายที่สุดข้อเสนอมาตรการที่กล่าวถึงข้างต้นจะไม่สามารถมีประสิทธิภาพได้เต็มที่หากไม่มีการทำงานร่วมกันอย่างแท้จริงระหว่างกระทรวงสาธารณสุขและกรุงเทพมหานคร ซึ่งดูเหมือนจะเป็นปัญหาเรื้อรังมาตลอด
บทความโดย ผศ.นพ.บวรศม ลีระพันธ์ รองผู้อำนวยการศูนย์นโยบายและการจัดการสุขภาพ คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล และ ดร.สมชัย จิตสุชน ผู้อำนวยการวิจัย นโยบายด้านการพัฒนาอย่างทั่วถึง สถาบันวิจัยเพื่อการพัฒนาประเทศไทย (ทีดีอาร์ไอ)
